- 1566
- 0
Синдром травматической тряски ребенка
Введение
Внутричерепные гематомы, возникающие из-за неосторожного обращения с ребёнком, являются одной из основных причин заболеваемости, инвалидизации и смертности у новорождённых. У большинства грудных детей, после травмы, возникшей в результате сильного встряхивания, сохраняются стойкие неврологические нарушения, и более 25 % их умирает [016].
В отечественных и переводных статьях данное состояние обозначается чаще всего как «Shaken Baby Syndrome», «синдром резкого встряхивания младенца» (Whiplash shaken infant syndrome — WSIS) «синдром встряхнутого ребенка», «синдром травмированного тряской ребенка», «синдром травматической тряски ребенка» (СТТР) [016], «синдром потрясенного ребенка» [010]. В целом в отечественной литературе имеются немногочисленные сообщения о единичных случаях, истолкованных как проявления данного синдрома, либо они носят обзорный характер, преимущественно о клинико-патогенетических либо судебно-медицинских аспектах проблемы.
В МКБ-10 СТТР был исключен, шифры Т74, Т74.1, Т74.8, Т74.9, Т79.2 («жестокое обращение с ребенком», «травматическое кровотечение») не вполне соответствуют симптомам и тяжести СТТР [07]. В МКБ-11 он присутствует в разделе «Жестокое обращение» под кодом PJ20, однако подразумевает УМЫШЛЕННОЕ применение физической силы [013], в то время как нередко повреждения возникают при неумышленном сотрясении младенца родителями/опекунами или даже старшими братьями и сестрами [016].
В США ежегодно регистрируется от 750 до 3750 случаев. В Канаде этот показатель составляет 30 случаев на 100 000 детей в возрасте до 1 года, в целом по миру – от 27 до 40 случаев на 100 000 детей до года [015].
Опасность СТТР заключается в неверной тактике ведения пациентов из-за недооценки тяжести состояния ребенка и последствий для его здоровья – как по причине сходства симптоматики с тромбозом центральных венозных синусов [07], отсутствия очевидных травм и анамнестических на них указаний (либо сокрытия их родителями/опекунами) [08], так и недостаточно глубокого обследования при поступлении – в том числе, из-за сравнительной редкости подобной патологии и отсутствия специализированных клинических рекомендаций и методических указаний.
История
В 1946 году Джон Кэффи сообщил о 6 случаях сочетания хронических субдуральных гематом у новорожденных с множественными переломами длинных костей [016] и, предполагая единый механизм их возникновения, предложил для подобных случаев термин – «Shaken Baby Syndrome». Он же в 1974 предложил использовать термин «синдром резкой встряски младенца» («whiplash shaken infant syndrome» – WSIS) при сочетании кровоизлияния в сетчатку, субдурального и/или субарахноидального кровоизлияния, незначительного повреждения черепа или же без него [010]. В 1971 году Норман Гуткельх предположил, что хлыстовая травма вызывает субдуральное кровотечение у младенцев путем разрыва вен в субдуральном пространстве [04]. Проблематика профилактики насилия в отношении младенцев получила огласку благодаря работам Генри Кемпе с коллегами, представивших в 1961 результаты исследования неслучайных телесных повреждений у детей и предложивших термин «Синдром избитого ребенка» [010]. По инициативе Д.Кемпе в 1975 году было организовано международное общество специалистов различных профессий, занимающихся профилактикой насилия и жестокого обращения с детьми – ISPCAN. Благодаря деятельности этой и схожей направленности общественных организаций и поддерживающих их специалистов из числа врачей, работников социальной сферы и юриспруденции в 1989 ООН была принята Конвенция «О правах ребенка», ставшая основой для целого ряда законодательных актов и методической работы в более чем 20 странах, в т.ч. и в РФ.
Патогенез
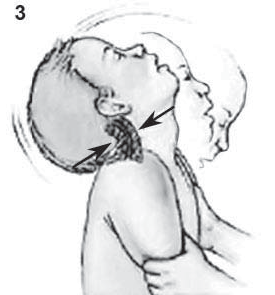
Возвратно-поступательные движения головы при встряхивании ребенка приводят к повреждению атлантозатылочного сустава и нижнего отдела ствола головного мозга, что может вызвать апноэ центрального генеза, отек мозга, повышение внутричерепного давления, внутричерепные и интраорбитальные гематомы, и даже отделение спинного мозга от головного на уровне ствола (рис. 1).
![]()
Описаны 3 основных механизма возникновения травмы при СТТР [014]:
1) родитель берет ребенка за плечи или подмышки и начинает интенсивно встряхивать, это вызывает резкое движение его головы взад-вперед с интенсивными ускорениями и сотрясениями мозга при смене направления его движения;
2) взрослый может бросить ребенка на кроватку, и в момент соприкосновения даже с мягкими поверхностями может возникнуть ушиб мозга или переломы костей черепа;
3) сдавление шейного отдела позвоночного столба во время тряски или удара (движения вдоль вертикальной оси тела).
![]()
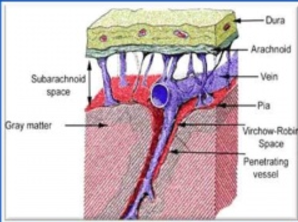
При сильной тряске голова ребенка раскачивается до крайних положений, при этом ускорения смещают вещество мозга, растягивают и рвут сосуды, что ведет к субарахноидальным или субдуральным кровотечениям (рис. 3) и диффузно-аксональной травме [016]. Исходом диффузных аксональных повреждений могут быть уменьшение объема белого вещества, атрофия мозолистого тела, а также расширение боковых желудочков головного мозга [014].
![]()
Значительный вес головы (до четверти общего веса тела), горизонтально ориентированные суставные поверхности шейных позвонков, неразвитость мышц шеи, сравнительно высокая эластичность связочного аппарата, слабая миелинизация нервных волокон и большое содержание жидкости в веществе головного мозга повышают риск травмы при ускорении.
Важно, что при СТТР субдуральные гематомы, как правило, небольшого размера, чаще всего расположены в межполушарной щели или на конвекситальной поверхности головного мозга, не сопровождаясь переломами костей черепа. Нередко субдуральная гематома вначале небольшая и не требует эвакуации, но затем не только достигает значительных размеров, но и становится двусторонней [07].
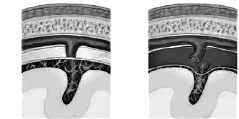
Появления кровоизлияний в сетчатку глаза могут быть связаны с двумя механизмами: 1) перемещением слоев сетчатки и стекловидного тела относительно друг друга и возникновением растяжений и сдвигов ретинальных сосудов; 2) сдавлением грудной клетки, которое может препятствовать венозному оттоку от сосудов головы и шеи и тем самым увеличивать интраретинальное давление. Как правило, интраретинальные геморрагии двусторонние, размеры – от точечных до обширных сливных пятен. Они локализуются по зубчатой линии и в глубоких слоях зрительной зоны; часто сочетаются с кровоизлиянием в зрительный нерв [09]. Травма сама по себе и геморрагии могут приводить к расслоению сетчатки, – состоянию, патогномоничному у детей для тряски.
![]()
При СТТР могут наблюдаться переломы ребер, крайне редкие при случайной травме и даже при автоаварии (в силу эластичности грудной клетки). Переломы при СТТР расположены по заднебоковым поверхностям, примерно в месте соединения с позвонками, чаще слева (большинство родителей – правши, и держат ребенка лицом к себе) и возникают от сдавления пальцев взрослого, крепко удерживающих младенца при сильной тряске (Рис. 5). Переломы ребер на боковой и задней поверхности патогномоничны для насильственной травмы [016].

![]()
СТТР может возникать не только в связи с грубым обращением с ребенком. Он может случиться например, во время игры, когда взрослые подбрасывают ребёнка или слишком резко его встряхивают, при постукивании по спине, если ребенок поперхнулся или закашлялся, при автоавариях (удар в автотранспорт сзади) [014].
Клиническая картина
У таких детей часто отсутствуют следы внешней травмы, клиническая картина разнообразна, данные анамнеза не соответствуют тяжести состояния [09]. При рентгенографии могут быть обнаружены свежие, заживающие или зажившие переломы ребер на боковой и задней поверхности (в месте их соединения с позвонками), чаще с левой стороны [016].
Общая и неврологическая симптоматика неспецифична [03]:
-
сонливость, вялость, снижение аппетита;
-
снижение мышечного тонуса;
-
лихорадка;
-
раздражительность;
-
указания на травму (тряску) в анамнезе;
-
рвота;
-
судороги;
-
нарушение дыхания (апноэ);
-
выбухание большого родничка.
Заподозрить СТТР можно, если неврологической картине субдуральной гематомы сопутствуют кровоизлияния (чаще симметричные) в стекловидном теле или на глазном дне, и при этом у ребенка до 6 месяцев [012]:
-
родители/опекуны поздно обращаются за медицинской помощью, дают противоречивые, путаные объяснения случившемуся или инициатором обращения являются другие люди;
-
родители/опекуны обвиняют ребенка в нанесении самоповреждений не оказывают ему поддержки при осмотре;
-
у родителей/опекунов отсутствует обеспокоенность за здоровье ребенка или, напротив, демонстрируется преувеличенная забота (псевдолюбовь);
-
присутствуют следы травм различной давности (особенно характерны овально-продолговатые эритемы или даже ссадины и гематомы на плечах или передне- и задне-боковых поверхностях грудной клетки – там, где обычно находятся пальцы взрослого, крепко удерживающего младенца [05]);
-
ребенок повторно госпитализируется в стационар с травмами.
В 91% случаев родители немедленно, при появлении первых же неврологических симптомов, обращаются за медпомощью, однако не сообщают всей ситуации, а впоследствии выясняется, что трясли ребенка далеко не в первый раз (до 70% случаев) [017].
СТТР несет высокий риск неблагоприятных исходов, в силу того, что симптоматическое лечение, предполагающее использование гемостатиков и вальпроатов, может способствовать нарастанию тяжести повреждений и состояния пациента [07].
Трудности диагностики и задержка лечебных мероприятий, способствуют развитию таких опасных осложнений, как дыхательная или сердечно-легочная недостаточность у внешне практически здорового ребенка [016].
Осложнения включают судороги, нарушение зрения, потерю слуха, эпилепсию, церебральный паралич, когнитивные нарушения, остановку сердца, кому и смерть (до 23-38% детей погибают, до 55 % остаются с неврологическим дефицитом, до 65 % страдают от нарушений зрения [014, 017].
Педиатрический комитет по «жестокому обращению» с ребенком (Pediatric Committee on Child Abuse and Neglect of American Academy) определил диагностические критерии СТТР [01, 07]:
1) грудной возраст (преимущественно до 6 месяцев);
2) массивные кровоизлияния на глазном дне (реже и в стекловидном теле);
3) гиперденсивный сигнал в проекции межполушарной щели на КТ головного мозга («субдуральная гематома»; следует учитывать, что внутричерепной венозный кровоток у грудного ребенка медленный и синус может выглядеть как гиперденсивный при отсутствии тромбоза);
4) участки гиподенсивного сигнала от вещества мозга на КТ (участки «black brain» – «черного мозга»; доказано, что данные очаги являются ишемическими);
5) гиперденсивный сигнал от мозжечка на КТ (симптом «яркого мозжечка»).
Комплекс обследования: ОАК с подсчетом тромбоцитов и оценки времени свертывания крови, анализ мочи общий, коагулограмма, биохимический анализ крови, нейросонография (НСГ), фундоскопия, рентге нография черепа, рентгеновская компьютерная томография (КТ), МРТ, безконтрастная МР-венография – МРВ, – люмбальная пункция.
Лечение должно проводиться в отделениях детской реанимации и интенсивной терапии, с обязательным участием детского нейрохирурга или невролога, офтальмолога и по возможности – педиатра, прошедшего подготовку по детской насильственной травме [016].
Последовательность применения диагностики и лечения [цит. полностью по 07]:
1) скрининговая офтальмоскопия (первые 24 ч с момента поступления) – регистрация ретинальных геморрагий;
2) скрининговая НСГ (первые 24 ч с момента поступления) – исключение массивного внутрижелудочкового кровоизлияния и требующей срочной эвакуации субдуральной гематомы;
3) начало лечения сразу после регистрации ретинальных геморрагий:
a) свежезамороженная плазма 10 мл/кг 2 инфузии (1 инфузия в сутки) в острейший период заболевания (первые 3 дня);
б) фенобарбитал внутрь в течение 21–28 дней (срок применения обусловлен временем, требуемым для реканализации тромба в сосудистом русле) – доза от 5 мг/кг/сут (достижение максимальной седации, контролирующей повышение внутригрудного/внутрибрюшного давления, соответственно, контролирующей эпизоды повышения венозного давления). Одновременно создается необходимый противосудорожный медикаментозный фон. Вальпроаты не показаны!
в) исключение парентерального введения гемостатических средств: (этамзилат, контрикал, эпсилонаминокапроновая кислота, аминометилбензойная кислота);
г) антибиотики широкого спектра парентерально в течение 10 дней.
4) верификация диагноза методом КТ головного мозга (как можно раньше, в зависимости от наличия аппарата КТ в учреждении);
5) при подтверждении диагноза – продолжение лечения на срок острого периода заболевания (28 дней) – см. пункт 3 б) и в).
Психологические истоки проблемы и правовая практика
Основным провоцирующий фактор сотрясения младенца – реакция родителей на крик ребенка, чаще всего (68—83%) так поступают отцы и отчимы, матери и няни – значительно реже (соответственно 9—13% и 8—17%) [015]. Следующие факторы могут спровоцировать родителей или опекунов к развитию подобной ситуации [017]:
• нереалистичные ожидания от детей в принципе;
• родители моложе 25 лет;
• одинокий родитель или нестабильные семейные ситуации;
• стресс, депрессия;
• алкоголь, токсикомания, наркотики;
• история жестокого обращения в детстве..
Уголовный кодекс РФ предусматривает ответственность:
• за совершение физического насилия, в т.ч. и в отношении несовершеннолетних (ст.106-136)
• за преступления против семьи и несовершеннолетних (ст.150-157)
Семейный кодекс РФ гарантирует:
• право ребёнка на уважение его человеческого достоинства (ст.54)
• право ребёнка на защиту и обязанности органа опеки и попечительства принять меры по защите ребёнка (ст.56)
• лишение родительских прав как меру защиты детей от жестокого обращения с ними в семье (ст.69)
• при непосредственной угрозе жизни или здоровью ребенка орган опеки и попечительства вправе немедленно отобрать его у родителей или у других лиц, на попечении которых тот находится (ст.77)
Алгоритм действий сотрудников учреждений здравоохранения [011]
При проведении медицинского осмотра ребенка следует оценить:
-
наличие у ребенка физических повреждений (в т.ч. на разных стадиях заживления);
-
выраженность у него признаков недостаточного питания;
-
своевременность обращения родителей за медицинской помощью, выполнение рекомендаций врача, назначенное лечение, обследование.
В случае выявления явных признаков жестокого обращения с ребенком медицинские работники:
• проводят оценку состояния ребенка-жертвы жестокого обращения, зафиксировав данные в медицинской карте;
• представляют служебную записку руководителю учреждения здравоохранения о выявленном случае жестокого обращения с ребенком.
Руководитель учреждения здравоохранения немедленно (в письменной форме) направляет информацию о выявленном случае жестокого обращения с ребенком в правоохранительные органы, в органы опеки и попечительства и территориальную комиссию по делам несовершеннолетних и защите их прав.
При выявлении единичных, незначительных случаев проявлений жестокого обращения с ребенком работник учреждения здравоохранения проводит беседу с родителями (законными представителями) ребенка о необходимости дополнительного медицинского обследования ребенка, об адресах помощи семье в решении детско-родительских отношений. В медицинскую карту ребенка вносятся соответствующие записи [011].
Дифференциальная диагностика
Клиническая картина, схожая с СТТР, по мнению некоторых исследователей, является результатом дыхательных аномалий, приводящих к гипоксии и отеку мозга. Кроме того, дефицит аскорбиновой кислоты (алиментарный либо вследствие низкого уровня инсулина), также приводит к повышенному риску схожих повреждений, а именно хрупкости костей и геморрагиям [06]. На сходство рентгенологической картины СТТР и заживших переломов при дефиците аскорбиновой кислоты указывал и Д.Кэффи, указывая в то же время на ряд отличий: сохранение угловых деформаций костей после заживления и локализацию утолщения кортикального слоя (признака заживших переломов) – ближе к середине диафизов, а не в метафизах, ближе к хрящу, что не наблюдается при цинге [02].
Несовершенный остеогенез II типа, может приводить к переломам ребер, но они всегда буду сочетаться с переломами длинных трубчатых костей и генерализованным остеопорозом. Сердечно-легочная реанимация может повлечь за собой переломы ребер, но только по передней поверхности грудной клетки [016].
Однако наиболее убедительные данные дают НСГ, офтальмоскопия и УЗИ глаза, КТ, а в ряде случаев – МРТ и МРВ, позволяющие обнаружить субдуральные и субарахноидальные гематомы и тромбозы [07,016].
Заключение
Опираясь на положительные результаты, полученные отечественными специалистами, можно уверенно утверждать, что проведение НСГ, КТ и офтальмоскопии в первые же часы обследования ребенка с признаками отека мозга и/или внутричерепных гематом, а также соблюдение диагностической последовательности и соответствующей интенсивной терапии позволит своевременно начать патогенетическую терапию и избежать пессимистических исходов в случаях обращения за помощью родителей детей с возможным СТТР.
Важным моментом профилактики СТТР является работа не только участкового педиатра и службы послеродового патронажа, но и дородовые консультации психолога среди семей с предрасполагающими факторами, а также осведомленность ведущих беременность акушеров-гинекологов и проблеме СТТР и своевременная рекомендация будущим родителям. Необходимо донести до них одну простую мысль: даже кратковременное встряхивание младенца может привести к необратимому повреждению мозга!
Основные рекомендации для родителей [016]:
• НИКОГДА не трясите младенца, будь то во время игры или в гневе;
• если Вы чувствуете, что плач ребенка Вас раздражает или приводит в ярость, положите его в кроватку и покиньте комнату, попытайтесь успокоиться; обратитесь к кому-нибудь за поддержкой;
• если вы чувствуете, что теряете контроль над собой, попросите друзей или родителей приехать к Вам и остаться с ребенком;
• обратитесь за консультацией к психологу или к специалисту в области воспитания детей;
• не закрывайте глаза на проблему, если вы подозреваете насилие над ребенком у себя в доме или в любом другом месте.
01. "Consensus Statement: Abusive Head Trauma in Infants and Young Children". Pediatrics. 142 (2). August 2018
02. Caffey J. Multiple fractures in the long bones of infants suffering from chronic subdural hematoma. AJR 1946; 56:163-173
03. Clemetson, C. (2006). Caffey Revisited: A Commentary on the Origin of "Shaken Baby Syndrome". Journal of American Physicians and Surgeons. 11.
04. David TJ (November 1999). "Shaken baby (shaken impact) syndrome: non-accidental head injury in infancy". Journal of the Royal Society of Medicine. 92 (11): 556–561
05. Kempe, C.H., Silverman, F.N., Steele, B.F., Droegemueller, W. and Silver, H.K. The battered-child syndrome. JAMA. 1962 Jul 7;181:17–24.
06. Jeffrey Dach MD. Shaken Baby Syndrome Imprisonment by Misdiagnosis. (June 2015). https://jeffreydachmd.com/2015/06/shaken-baby-syndrome-imprisonment-by-misdiagnosis/
07. SHAKEN-BABY СИНДРОМ: ДИАГНОСТИКА И ЛЕЧЕНИЕ ЦЕРЕБРАЛЬНЫХ ПОВРЕЖДЕНИЙ / М.Ю. Чучин // Педиатрия- – 2011. – Том 90. – № 6. – С.46-54.
08. Vinchon M (October 2017). Shaken baby syndrome: what certainty do we have?. Child's Nervous System. 33 (10): 1727–1733
09. ГЛАЗНЫЕ ПРОЯВЛЕНИЯ ПРИ СИНДРОМЕ ДЕТСКОГО СОТРЯСЕНИЯ / ФУНДАМЕНТАЛЬНАЯ И КЛИНИЧЕСКАЯ МЕДИЦИНА. – ТОМ 1, № 3. – С. 97-101
010. Жестокое обращение с ребенком. Причины. Последствия. Помощь. / Алексеева И.А., Новосельский И.Г. // 4-е изд., перераб. и доп. – М.: Национальный фонд защиты детей от жестокого обращения, 2020 – 470 с.
011. Методические рекомендации в адрес субъектов системы профилактики по своевременному и взаимному информированию о фактах дискриминации, жестокого обращения и насилия в отношении несовершеннолетних. / Крылова Т.А., Струкова М.Л. –АОУ ВО ДПО «Вологодский институт развития образования». – Вологда. – 2022
012. Методические рекомендации по вопросу защиты детей от жестокого обращения (для специалистов органов и учреждений системы профилактики безнадзорности и правонарушений несовершеннолетних) /ГАПОУ АО НЯНДОМСКИЙ ЖЕЛЕЗНОДОРОЖНЫЙ КОЛЛЕДЖ https://ngk29.ru/data/582946a6777a7fc4dfc0f5e81fb8f856.pdf
013. МКБ-11 для ведения статистики смертности и заболеваемости / https://icd.who.int/browse/2024-01/mms/ru#282888955
014. Патоморфологические особенности синдрома тряски младенца / Гималдинова Н.Е., Игнатьева Е.Н., Любовцева Л.А., Воробьева О.В. // Судебно-медицинская экспертиза. – 2020. – 63(3). – С.19-22.
015. СИНДРОМ "SHAKEN BABY" / Э.Ф. Сырчин, М.П. Разин // ДЕТСКАЯ ХИРУРГИЯ. – 2013. – №4. – С. 44-46.
016. Синдром «Shaken Baby»: диагностика, лечение, профилактика / А. Г. Румянцев, О. Н. Древаль, В. М. Фениксов // Вопросы практической педиатрии : научно-практический журнал для неонатологов и педиатров. — 2007. — Том 2,N 2 . — С. 23-29.
017. Синдром детского сотрясения / Э.В. Туманов // Кафедра судебной медицины лечебного факультета РНИМУ им. Н.И. Пирогова Минздрава России // ГБУЗ ВОДКБ http://водкб34.рф/wp-content/uploads/2020/02/СДС-SBS-синдром-детского-сотрясения.pdf